Conociendo a mi patología…
Muchos de los que comencéis a leer este artículo es probable que sufráis o hayáis sufrido esta patología y si es así, seguramente, hayáis oído hablar, como ocurre habitualmente, sobre mil y una formas de abordarla “A mí me va bien esto”, “conozco a uno que hacia esto”, “pues la homeopatía va genial”, “yo me unto barro con manzanilla y rezo”…, también habréis conocido quien nunca se recuperó “Ufff, así empezó mi marido hace 2 años y cada vez está peor…”, quien siembra el pánico más todavía… “Pues yo empecé como tú y al final me rompí el tendón”, conoceréis los procedimientos habituales de actuación en la seguridad social “Me han dicho que antiinflamatorios 3 veces al día y reposo”, “me han hecho una ecografía y tengo el tendón destrozado…”, Hayáis guardado reposo y volvéis a tener molestias según volvéis a practicar vuestro deporte, es muy posible que vuestro médico os haya recomendado dejar el deporte, habréis oído hablar de cientos de zapatillas distintas (Con tacón, sin tacón, pronadoras, supinadoras, con almohadilla, con amortiguación, voladoras…)Posiblemente sintáis ese característico dolor matutino que os hace cojear, tendréis la idea construida en vuestra cabeza de un tendón débil, delgaducho y a punto de romperse ante cualquier esfuerzo, y seguramente, si habéis llegado hasta aquí, incluso penséis que no tiene solución, que tenéis que resignaros a vivir con dolor.
Pues bien, con este artículo, simplemente trato de arrojar un poco de luz, que trate de simplificar aquello que tenemos que hacer cuando nos encontramos con esta patología, pues si hacemos caso a la evidencia científica y a la experiencia clínica, es más sencillo de lo que parece, y realmente, en un gran porcentaje, quien no se recupera es porque no hace bien las cosas o no ha sido bien asesorado.
En este artículo trataré de explicaros todo lo que debéis saber sobre esta patología, conocerla bien es clave para recuperarse y no recaer. Será un artículo largo, denso y en ocasiones de difícil comprensión. No os preocupéis, podréis consultarme a través de nuestro correo cualquier duda ( info@bfit-getxo.com).
En próximos artículos explicaremos como valorar y tratar este tendón, paso a paso y colgaremos un resumen de todo, esperando que tengáis disponible toda la información necesaria para poder poner solución a esta patología en base a la mejor evidencia disponible.
en un gran porcentaje, quien no se recupera es porque no hace bien las cosas o no ha sido bien asesorado.
Antes de entrar en vereda, debo advertir de que el término utilizado en el título, “tendinitis” no es correcto, o por lo menos no lo es con la evidencia actual en la mano. Sin embargo todo el mundo conoce a esta patología por el término “tendinitis de Aquiles”. El sufijo “-itis” hace referencia a inflamación, por la tanto, entendemos tendinitis como una inflamación del tendón, no obstante, actualmente sabemos que no hay células inflamatorias en los tendones y por lo tanto, no podemos hablar de un proceso inflamatorio. Este simple hecho, ya hecha por tierra un montón de tratamientos que abordan esta patología como un proceso inflamatorio (Reposo, hielo, masajes…¿Verdad que lo habéis hecho?).
el término utilizado en el título, “tendinitis” no es correcto
Según el estudio de C.N van Dijk y col. Sobre la terminología para los trastornos relacionados con el tendón de Aquiles, se ha vuelto inconsistente y confusa a lo largo de los años y proponen una terminología uniforme y clara para una adecuada investigación, evaluación y tratamiento. Estas definiciones las basan en:
- Localización anatómica
- Los síntomas
- Los hallazgos clínicos
- La histopatología
Y comprende las siguientes definiciones:
- Tendinopatía de Aquiles de porción media: Síndrome clínico caracterizado por una combinación de dolor, engrosamiento y deterioro del rendimiento. También incluye, pero no limita a, el diagnóstico histopatológico de tendinosis.
- Paratendinopatía de Aquiles: Inflamación aguda o crónica y/o degeneración de la fina membrana alrededor del tendón de Aquiles. Existen claras distinciones entre la paratendinopatía aguda o crónica, tanto en los síntomas como en la histopatología.
- Tendinopatía insercional de Aquiles: Localizada en la inserción del tendón de Aquiles sobre el calcáneo, pueden existir calcificaciones sobre el tendón de Aquiles en su zona insercional.
- Bursitis retrocálcánea: Inflamación de la bolsa en el receso entre el lado antero-inferior del tendón de Aquiles y el aspecto postero-superior del calcáneo. (receso retrocalcáneo).
- Bursitis superficial del calcáneo: Inflamación de la bursa situada entre el tendón de Aquiles y la piel.
Como observamos, el término utilizado en las patologías que afectan al cuerpo del tendón en sí mismas, es el de “tendinopatía”, que habla de patología tendinosa, sin concretar si se da un proceso degenerativo (tendin –“osis” )o inflamatorio (Tendín –“itis”) . Únicamente concreta en las patologías que afectan a la bursa, donde efectivamente, si encontramos inflamación y utilizamos el sufijo “-itis”.
Las tendinopatias crónicas, que son la mayoría, tenemos que entenderlas como procesos degenerativos y no como procesos inflamatorios y tratarlas como tal. Si tratamos una patología degenerativa crónica como si fuera una patología inflamatoria aguda el tratamiento no tendrá éxito.
Bien, habiendo dejado clara la terminología y sabiendo que las tendinopatias de Aquiles crónicas, se relacionan con procesos de degeneración del tendón y su estructura, y conociendo cuales son las estructuras que pueden verse afectadas ya podemos profundizar más en esta patología.
(Como veis, solo definiendo la terminología adecuada ya hemos descartado un montón de tratamientos que probablemente antes usarais, véase; Hielo, antiinflamatorios, reposo, cualquier tratamiento pasivo, masajes, cremas… y puede que hayamos comenzado a cambiar la imagen patológica que teníais construida en vuestro cerebro).
Si tratamos una patología degenerativa crónica como si fuera una patología inflamatoria aguda el tratamiento no tendrá éxito.
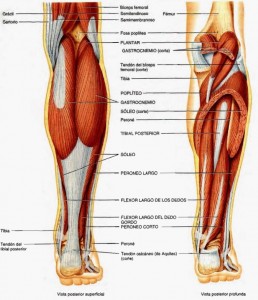
ANATOMIA:
No vamos a entrar en describir profundamente la anatomía y la biomecánica del tendón, pues alargaríamos esto en exceso, pero si daremos algunas “pinceladas”.
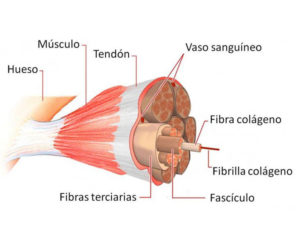
Básicamente, los tendones son estructuras anatómicas situadas entre el musculo y el hueso, cuya función es transmitir las fuerzas generas por el primero al segundo, dando lugar al movimiento articular.
Están compuestos principalmente por colágeno tipo I, fibroblastos (Sintetizan colágeno), matriz extracelular (70% H2O) y proteínas. A diferencia del musculo, no poseen elastina y por lo tanto, no tienen gran capacidad elástica.
Los tendones tienen un metabolismo lento, una vascularización (Aporte sanguíneo y de O2) pobre pero suficiente siempre y cuando no se les someta a cargas inadecuadas y están ricamente inervados, jugando un papel importante en la regulación de la contracción muscular gracias a los receptores tipo III de Golgi.
Funcionan de manera similar a un muelle, almacenan energía elástica y la sueltan generando movimiento, para que de esta manera el musculo no tenga que utilizar demasiada energía.
En el caso del tendón de Aquiles, podríamos decir que es el rey de los tendones, pues es el más largo y fuerte del cuerpo humano. Si, habéis oído bien, el más fuerte, incluso cuando hay patología (Dependiendo del estadío) sigue siendo un tendón fuerte y resistente. Hablamos de un tendón que dependiendo de la velocidad a la que nos desplacemos o la longitud de la zancada puede llegar a soportar en cada paso hasta 12 veces nuestro peso corpora, vuelvo a repetir, ¡12 veces nuestro peso por paso que damos! Podéis imaginaros la tensión mecánica que eso supone, es un tendón realmente fuerte.
Es el tendón conjunto de los gemelos y sóleo con una pequeña contribución del plantar. El nervio tibial lo inerve y la arteria tibial posterior, las arterias peroneas y sus ramas lo nutren.
Su función principal es transmitir la fuerzas de gemelos, soleo y plantar al hueso calcáneo (Talón) generando el movimiento de flexión plantar.
Dependiendo de la velocidad, zancada, peso, y el terreno donde corras; tu tendón de Aquiles puede llegar a soportar hasta 12 veces tu peso corporal.
En cuanto a su vascularización (Aporte sanguíneo y de O2), no es proporcional a su fuerza, pues es realmente pobre. La sangre le llega a través de las arterias tibial posterior y la arteria peronea. Esta última, suministra la sangre a la parte media del tendón, y es esta zona donde el aporte sanguíneo es más pobre, por ello hablamos de la zona media del tendón de Aquiles como la “zona crítica” y es donde encontraremos la mayoría de las lesiones.
Está inervado por el nervio tibial que es una rama del nervio ciático (formado por raíces lumbares y sacras).
la zona media del tendón de Aquiles como la “zona crítica” y es donde encontraremos la mayoría de las lesiones.
EPIDEMIOLOGÍA:
La epidemiología de esta lesión( Lysholm & Wiklander et al. En 1987 y Van Ginkel et al. En 2009), representa entre el 9 y el 15% del total de las lesiones del corredor, sin embargo, no solo la población activa o deportista es susceptible de sufrir esta lesión, sino que la población sedentaria también es candidata a desarrollarla.
La edad media en la que predomina esta lesión es entre los 30 y 50 años.
Si hiciéramos una descripción demográfica de la población que sufre esta lesión, nos la encontraríamos en:
– Deportistas de larga distancia (Corredores, montañeros, maratonianos…)
– Athletas de pista
– Deportes multidireccionales (Futbol, rugby, hockey…)
– Personas sedentarias
¿Te ves entre ellos? Seguramente si, y es importante que te clasifiques demográficamente, pues tu terapeuta tendrá que tenerlo en cuenta a la hora de aplicar o prescribir tu tratamiento.
entre el 9 y el 15% del total de las lesiones del corredor, sin embargo, no solo la población activa o deportista es susceptible de sufrir esta lesión, sino que la población sedentaria también es candidata a desarrollarla.
CAUSAS:
Ahora bien, muchos os preguntareis, cuál es la causa por la cual desarrollo esta patología?, ¿Por qué a mí?, pues sintiéndolo mucho las investigaciones nos dicen que no hay una sola causa, sino que es un problema multifactorial, con factores extrínsecos (Dependientes del entorno) e intrínsecos (Dependientes de nuestro organismo) y que pueden ser modificables o no modificables (O´Neil 2016).
Factores de riesgo intrínsecos:
| NO MODIFICABLES: | MODIFICABLES: |
| Edad ascendente | Obesidad |
| Género | Peso |
| Previa tendinopatía de miembro inferior | Fuerza muscular |
| Lesión reciente | Resistencia muscular |
| Exposición a esteroides | Dorsiflesión de tobillo reducida |
| Enfermedad antibiótica | Alineamiento y pronación del pie |
| Enfermedad reumatológica | Hipercolesterolemia |
| Diabetes mellitus |
Factores de riesgo extrínsecos:
| -Cambios de carga (Ejem: Volver de vacaciones e intentar ponerse en forma) |
| -Nivel de actividad (Más general, actividades de la vida diaria) |
| -Calzado (Chancletas, zapatillas minimalistas…) |
| -Errores en el entrenamiento y superficies inadecuadas |
Por otra parte, podemos encontrarnos otros factores como no respetar un descanso adecuado (“h” de sueño), aspectos psicológicos, miedos y preocupaciones, stress…
¡Vaya! Ya hemos dado otro paso más, sabemos las causas y sobre todo sabemos cuáles dependen de nosotros y por lo tanto son cuales son modificables, ¿Tenemos sobrepeso?, ¿Tenemos suficiente fuerza muscular para la actividad que deseamos desempeñar?, ¿Es suficiente nuestra flexión dorsal de tobillo?, ¿Estoy realizando cambios de carga constantes?… Ya tenemos trabajo, identificar nuestros factores de riesgo y si son modificables, modificarlos lo antes posible.
Pero si hay una causa, que predomina por encima de todas, esa es la carga, o más bien, los cambios repentinos en la carga.
Seguro que estos ejemplos te suenan; “Corro siempre en superficie lisa unos 8 km y un día hice 12Km en una zona con cuestas”. “Volví de un mes de vacaciones sin hacer nada y me fui al monte todo el día.” “Tengo una vida completamente sedentaria y el fin de semana lo pasé bailando en una boda”. “He pasado una época de stress en la que he engordado 9Kg y he reducido mi actividad, al volver entrenar comenzó.” “Aquel mes tenía una competición importante y aumente mucho la carga de entrenamiento, de 3 días a 6…”
Y así comenzó todo…
Ya tenemos trabajo, identificar nuestros factores de riesgo y si son modificables, modificarlos lo antes posible.
Lamentablemente, debido a las características y estructura del tendón, este no tiene gran capacidad de adaptarse a cambios rápidos o bruscos en la carga, tanto andar, como correr, como saltar tienen relación con la lesión tendinosa, dependiendo de lo entrenado que tengamos el tendón.
Si pasamos 10h al día sentados (Algo, por desgracia bastante común) podrá bastar con un paseo más largo de lo normal para desencadenar este proceso patológico. Si por el contrario estamos habituados a correr 8km diarios cambiar a correr 15Km sin adaptación podrá ser suficiente para que nuestro tendón no se adapte y no sea capaz de recuperarse.
Cuanto más rápida sea la carga, menor capacidad de adaptación tendrá el tendón y cuanto más lenta, mayor facilidad para adaptarse a ella.
Por todo esto, será de vital importancia identificar esos cambios en la carga que hayan desencadenado el proceso degenerativo del tendón y no volver a someter al tendón a cambios de carga durante el proceso de recuperación. Eso sí, es importante no parar y no guardar reposo, sino darle al tendón aquella carga que sea capaz de soportar con el mínimo dolor posible y tratar de incrementarla de forma muy lenta y progresiva, aumentando la tolerancia del tendón a cargas más altas.
Puede que os suene esto: “He guardado reposo casi un mes, he vuelto a intentar correr y a los 5 minutos tengo que parar, ¿Acaso tengo que parar más tiempo?”
¿Veis el error? Claro, que lo veis, lo veis ahora, que ya sabéis que el problema del tendón son los cambios de carga, hemos pasado de no hacer nada, de no exigir nada al tendón durante 20 días, a pedirle que aguante corriendo… Es obvio que va a doler.
Otro caso típico: “Me han mandado hacer ejercicios, los he estado haciendo durante dos meses, ahora no me duele casi al andar, pero cuando intento correr comienza el dolor”
Seguro que ya habéis identificado el problema antes que yo. Corredor que para de correr por la tendinopatía, guarda reposo y comienza con ejercicios para el tendón de Aquiles, entonces mejora su dolor al andar (Los ejercicios son suficientes para reentrenar al tendón a la carga que tiene que soportar al andar), pero cuando corre vuelve a tener dolor. Durante estos dos meses de ejercicios no ha tratado de volver a entrenar al tendón a la carga de carrera (Con carrera de mucha menos carga de la habitual o polimetría) y evidentemente a la hora de correr el tendón duele.
Llegados a este punto, ya podemos descartar también todos los tratamientos que no tengan una acción directa sobre las adaptaciones a la carga del tendón, entre ellos prácticamente todos los tratamientos pasivos. (Estirar el tendón, friccionar el tendón (Cyriax), aplicarle frio o calor, untarle pomadas o ungüentos…), y ya empezamos a tener una pequeña orientación hacia el que debe ser nuestro objetivo:
- Identificar factores de riesgo (extrínsecos o intrínsecos) modificables
- Modificar o solucionar esos factores
- Readaptar al tendón a la carga
*Las alteraciones biomecánicas o los patrones de movimiento alterados los explicaremos en el siguiente artículo, donde hablaremos de la valoración y tratamiento para recuperar el tendón.
FISIOPATOGÉNESIS:
Os preguntareis; ¿Pero qué ocurre en mi tendón cuando tengo una tendinopatía crónica?
Pues lo lógico hubiera sido explicar esto antes, pero quería que quedara claro el concepto de “sobrecarga mecánica” sobre el tendón como causa principal para comprender lo que os voy a exponer a continuación.
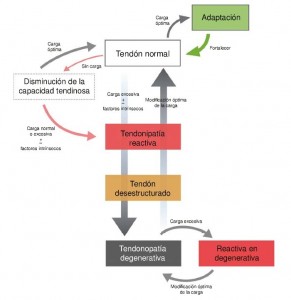
Según J.L CooK y C.R Purdam, en las tendinopatias existen 3 fases: Reactiva, disrepair y degenerativa
Tendinopatía reactiva:
Aquí es donde empieza todo, y donde si hacemos bien las cosas podemos olvidarnos de ello, o si las hacemos mal, compartir un largo periodo de nuestra vida junto a esta patología, comencemos…
Todo empieza como consecuencia de una sobrecarga mecánica del tendón, tras someterlo a un incremento de la actividad habitual de forma rápida y brusca. También puede desencadenarse por un trauma directo. El ejemplo podrá ser cualquiera de los anteriores mencionados en el apartado de “Causas”.
A nivel microscópico, la tendinopatía reactiva se describe como una respuesta hiperactiva celular a la carga. El número de células tendinosas aumenta dramáticamente.
Es importante señalar que no se observan cambios en la matriz celular en esta fase. Cook et al. Demostraron que la morfología alterada de la célula era el único cambio histopatológico observado de manera aislada, sugiriendo así que los cambios patológicos en la célula y en la matriz no fibrilar procedían a la desorganización del colágeno. Se cree que este cambio a corto plazo ocurre tan rápido como adaptación de la carga recibida (disminuyendo el estrés del tendón y aumentando su diámetro transversal), aunque a largo plazo pueden ocurrir cambios estructurales y en las propiedades mecánicas del tendón.
En definitiva, ante un incremente drástico de la carga, el tendón reacciona creando más células tendinosas y aumentando su tamaño “preparándose” para soportar cargas mayores. Sin signos de inflamación.
En esta fase, la recuperación es sencilla y basta con disminuir la carga e ir progresivamente entrenando al tendón para que si volvemos a someterlo a una carga como la anterior sea capaz de soportarla. En esta fase el tendón sigue siendo fuerte.
Fase de “dysrepair” (reparación inadecuada o fallo en la recuperación):
La situación es similar a la anterior, solo que en esta fase hay mayores cambios a nivel celular. Si hemos llegado a esta fase es porque no hemos reducido la carga en la fase anterior. En esta fase hay un incremente de la vascularización
La fase de “reparación fallida” encontramos una mayor desorganización de la matriz celular que en el tendón reactivo. Es la fase de desarrollo y progresión de la desestructuración fibrilar; la fase del tendón desestructurado es el paso intermedio entre tendón reactivo y tendón degenerado.
En este momento no se observan imágenes visibles de cambios en la vascularización interna o neovascularización (p. ej., ecografía doppler).
El tendón desestructurado es asintomático, no presenta dolor y solo sería reconocible usando diagnóstico por la imagen, por lo que no suele verse en la práctica clínica.
*En este vídeo podéis ver una comparativa entre un tendón engrosado y degenerado y uno sano en imagen ecográfica:
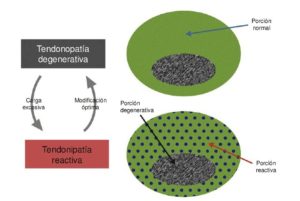
Tendinopatía degenerativa:
Es el continnum de la fase de dysrepair, una progresión de la desorganización de la matriz de colágeno con cambios en las células y aparición de neovascularización. Aparecen áreas de muerte celular por apoptosis, trauma o fallo de los tenocitos. La capacidad de reversibilidad de los cambios patológicos es muy remota.
Como dato esperanzador, sabemos que tendones con porciones de tejido degenerado pueden también presentar zonas de tejido sano, que se pueden observar con ecografía de caracterización del tejido (ultrasound tissue characterization [UTC]).
La evidencia actual con el uso del UTC sugiere que el tendón patológico podría adaptarse en las zonas de desorganización aumentando su tamaño y asegurándose suficientes zonas de tejido sano para compensar el área de desorganización. La teoría de “Donuts. De esta manera, el tendón hipertrofiado o engrosado, hipotéticamente, es una adaptación positiva de la zona de tejido degenerado para poder mantener la capacidad de cargas tensiles.
Los que estéis en esta tercera fase, no recuperareis completamente vuestro tendón, estructuralmente hablando, pero si puede ser funcional. Por lo tanto, en esta fase lo importante será el control del dolor y la recuperación de la función.
*Muchos de los que acudís a nuestra consulta con tendinopatias de años de evolución os encontráis en esta fase, es por ello que no prestamos tanta atención a la imagen ecográfica (En la que el tendón estructuralmente será patológico siempre), sino que tratamos de evaluaros mediante teses de carga que evalúen la función del y la percepción del dolor.
EL DOLOR EN LA TENDINOPATIA DE AQUILES:
Este es un apartado especial, en el que simplemente profundizaremos ligeramente, pues es realmente complejo y dependiente de diversos mecanismos cuyo análisis nos llevaría otros cuantos artículos.
Hipotéticamente pensamos, que son la fibras sanas del tendón las que generan el dolor. En la primera fase (Reactiva) probablemente será debido a un aumento de actividad celular y de la expresión de canales iónicos. En presentaciones de tendón reactivo dentro del proceso degenerativo (Fase 3), es el tejido sano el que se hace reactivo, y no la porción degenerada. En tendones degenerados asintomáticos se dan anormalidades sustanciales en la matriz celular como en la célula, pero -y muy importante- no se da una producción de sustancias nociceptivas o una actividad de señal nociceptiva, ni tampoco en los receptores nociceptivos (J.L CooK y C.R Purdam).
Como conclusión, el tejido degenerado del tendón no provoca dolor, sino el sano. Eso sí, el origen exacto de los conductores nociceptivos en la tendinopatía sigue siendo desconocido.
Centralización o sensibilización central:
Cargas continuas en un tendón doloroso perpetúan el estímulo nociceptivo (Dolor), haciendo posible una hiperalgesia secundaria en tendinopatías como respuesta a un estímulo nociceptivo continuo y no a un estado doloroso patofisiológico (sensibilización central). Esto es, no siempre el dolor está relacionado con el daño de los tejidos, si reproducimos el dolor muchas veces en el tiempo, por sobrecargas mecánicas continuas a las que el tendón no está acostumbrado, generamos una sensibilización central, una respuesta de “alarma” en forma de dolor de nuestro sistema nervioso, y es probable que tengamos más dolor que el correspondiente al daño real de los tejidos.
Algunos autores consideran la tendinopatía como un dolor centralizado y cuestionan la relevancia de los cambios en la estructura del tendón.
Ahora bien, ¿De qué me sirve saber esto si tengo una tendinopatia aquilea?, la respuesta es sencilla, simplemente evita sobrecargas mecánicas que envíen a tu cerebro avisos de estrés sobre el tendón, pues este responderá con dolor y cuantas más respuestas dolorosas a tus acciones mecánicas, más fácil será que las futuras respuestas requieran de acciones menos estresantes. Es un problema de umbral, si el estrés mecánico que puedes darle a tu tendón para que genere dolor es de un 7/10, y llegas al 7 de forma continua, la sensibilización central generará que en un futuro acciones mecánicas de un 4/10 desencadenen la misma respuesta dolorosa que antes se desencadenaba con un 7/10.
Simplemente evita todo aquello que genere dolor. Trabaja en tu umbral, y este, poco a poco, irá aumentando.
TENDINOPATÍA Y SISTEMA NERVIOSO:
Si algo sabemos con seguridad es que toda estructura inervada genera dolor (Nocicepción). Los nervios son los responsables de mantener el medio interno del tendón y su metabolismo. En este sentido, no debemos olvidarnos del sistema nervioso en la tendinopatía aquilea.
toda estructura inervada genera dolor (Nocicepción).
Como muestra de la alteración del sistema nervioso en las diferentes partes blandas del sistema musculo-esquelético tenemos el estudio de Ivie et al. De 2002.“Denervation impairs healing of the rabbit medial collateral ligament.”
Estos señores, seccionaron el nervio safeno interno y realizaron diversas mediciones sobre la repercusión que esto tenía sobre el ligamento lateral interno de sus rodillas.
Vieron que la vascularizacióny las capacidades físicas del ligamento disminuían drásticamente, rompiéndose éste ante un estrés tensil del 50% del del ligamento contralateral.
También sabemos por estudios como el de Anderson et al. De 2011. “contralateral effects suggest the involvement of central neuronal mechanisms.” Que el sistema nervioso cambia en presencia de tendinopatia.
En su estudio en concreto se vio como los perfiles somatosensoriales de pacientes con tendinopatia unilateral, se ven afectados en el lado contrario. Anderson et al. Vieron en su estudio como ejercicios unilaterales sobre el tendón de Aquiles se relacionaban con aumento de tenocitos en el tendón contralateral (El que no se ejercitaba). Parece que esto se debe a procesos de sensibilización y activación inmunitaria medular que desencadenan el reflejo axonal que promueve cambios a nivel tisular en estructuras correspondientes a esos mismos niveles medulares.
el sistema nervioso cambia en presencia de tendinopatia.
Esto explicaría el porqué de la presencia de tendinopatias bilaterales en pacientes con actividades predominantemente unilaterales.
¿Os suena? Comenzáis con dolor en el tendón derecho y al poco tiempo comienza a doler en izquierdo…pues no, no es porque ahora uses más el izquierdo, se debe a cambios a nivel de tu sistema nervioso central generados por señales constantes de estrés mecánico, a las que tu sistema nervioso responde, por un lado, con dolor, como señal de alarma y por otro, generando cambios estructurales a nivel medular, que acabarán repercutiendo al tendón contralateral, pues su inervación depende del mismo nivel medular .
Si habéis llegado hasta aquí, y habéis sobrevivido, seguro que superar vuestra tendinopatia aquilea será mucho más fácil. Estad atentos pues más pronto que tarde publicaremos la segunda parte de este artículo, que tratará sobre la valoración y el tratamiento para recuperarse de la tendinopatia aquilea.
AUTOR: Alvaro G. Altube. Grd. En Fisioterapia. Nº Col. 2362